- Auteur Rachel Wainwright wainwright@abchealthonline.com.
- Public 2023-12-15 07:39.
- Dernière modifié 2025-11-02 20:14.
Lymphangite
Le contenu de l'article:
- Causes et facteurs de risque
- Formes de la maladie
- Symptômes de lymphangite
- Diagnostique
- Traitement de la lymphangite
- Conséquences et complications potentielles
- Prévoir
- La prévention
La lymphangite (lymphangite, lymphangite) est une inflammation aiguë ou chronique des vaisseaux lymphatiques causée par une microflore pathogène. Le processus pathologique peut affecter des vaisseaux de localisation, de profondeur et de calibre divers, cependant, dans la pratique clinique, la lymphangite des extrémités est plus fréquente, ce qui est associé aux particularités de la circulation lymphatique, ainsi qu'à leur blessure plus fréquente.
Source: gidmed.com
Causes et facteurs de risque
Les agents responsables de la lymphangite sont les staphylocoques, le streptocoque β-hémolytique, Escherichia coli, Proteus et d'autres bactéries aérobies ou leurs associations. L'infection pénètre dans les vaisseaux lymphatiques à partir du foyer principal (plaie infectée, abrasion, abcès, furoncle, anthrax ou phlegmon).
La probabilité de développer une inflammation des vaisseaux lymphatiques dépend de la taille et de l'emplacement du foyer principal de l'infection, des caractéristiques du flux lymphatique dans une zone donnée du corps et de la virulence de l'agent pathogène.
Les agents infectieux endommagent la paroi des vaisseaux lymphatiques, ce qui entraîne une augmentation de sa perméabilité, une transpiration de la lymphe dans l'espace interstitiel, un œdème endothélial et la formation de thrombus intravasculaires. Les changements décrits provoquent une lymphostase, c'est-à-dire une stagnation lymphatique. Avec la poursuite de la progression du processus infectieux, une fusion purulente du thrombus et des parois du vaisseau lymphatique se produit - une lymphangite purulente se développe.
En l'absence du traitement nécessaire, l'infection se propage aux tissus entourant le vaisseau lymphatique affecté (muscles, articulations, vaisseaux sanguins), ce qui indique le développement d'une périlymphangite.
Dans la lymphangite sévère, l'infection peut être ascendante et se propager au canal lymphatique thoracique.
Si le patient a la tuberculose, une lymphangite tuberculeuse spécifique peut se former. Les infections sexuellement transmissibles (urétrite, herpès génital, syphilis primaire) provoquent une lymphangite vénérienne spécifique.
Dans la pratique des urologues, une lymphangite du pénis se produit, causée par une blessure au pénis lors de rapports sexuels prolongés ou d'une masturbation intense. Un autre nom de cette condition est la lymphangite non vénérienne.
Formes de la maladie
Selon les caractéristiques de l'évolution clinique, la lymphangite est divisée en:
- aigu - survient généralement près d'un foyer d'infection purulente situé superficiellement, les changements pathologiques progressant rapidement;
- chronique - dure longtemps; il y a un blocage des vaisseaux lymphatiques profondément localisés, ce qui entraîne un gonflement sévère des membres.
En fonction des changements pathomorphologiques existants, il existe:
- lymphangite séreuse - il y a une imprégnation des tissus mous le long du vaisseau lymphatique affecté avec un exsudat inflammatoire séreux;
- lymphangite purulente - une fusion purulente des parois du vaisseau lymphatique affecté se produit, ainsi que la formation de phlegmons, d'abcès le long de son parcours;
- lymphangite réticulaire - observée lorsque de petits vaisseaux lymphatiques sont affectés et se caractérise par une hyperémie prononcée de la peau sous la forme de fines rayures s'étendant du foyer de l'inflammation aux ganglions lymphatiques les plus proches.
En fonction du calibre des vaisseaux affectés, la lymphangite est isolée:
- capillaire (réticulaire, réticulaire) - de nombreux capillaires lymphatiques superficiels sont enflammés;
- tronculaire (tige) - 1-2 gros vaisseaux lymphatiques à tige sont affectés.
En fonction de la profondeur des vaisseaux enflammés:
- lymphangite superficielle;
- Profond.
Symptômes de lymphangite
La lymphangite aiguë s'accompagne toujours d'un syndrome d'intoxication prononcé. Ses symptômes:
- mal de crâne;
- faiblesse sévère;
- transpiration excessive;
- une augmentation de la température à 39-40 ° C, accompagnée de frissons sévères;
- arthralgie et myalgie;
- manque d'appétit.
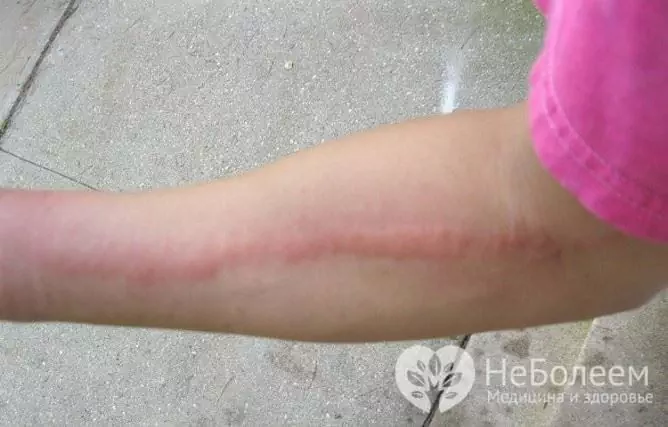
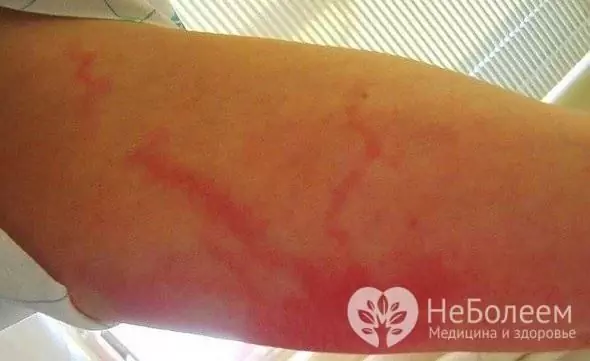
Avec une lymphangite capillaire autour du foyer de l'infection primaire (plaie, ulcère trophique, abcès), une hyperémie prononcée de la peau apparaît avec un motif de marbre (maillage) amélioré. Selon l'évolution clinique, le processus ressemble à l'érysipèle, mais le foyer de l'hyperémie a des limites floues, ce qui n'est pas typique de l'érysipèle.
La manifestation locale de la lymphangite de la tige est l'apparition sur la peau d'un brin rouge vif, s'étendant du foyer d'inflammation purulente le long du vaisseau lymphatique jusqu'aux ganglions lymphatiques les plus proches. L'oppression devient rapidement douloureuse et indurée, et les tissus mous environnants gonflent. Lorsqu'il est palpé, le symptôme est clair (présence de phoques douloureux). Chez les patients, une lymphadénite régionale survient et progresse rapidement.
Avec une lymphangite profonde, aucune hyperémie locale n'est observée. La douleur apparaît dans le membre affecté, qui augmente fortement avec le mouvement ou la palpation profonde. Un lymphœdème se développe - un œdème prononcé du membre affecté, causé par le blocage d'un gros vaisseau lymphatique et une altération de l'écoulement lymphatique.
Le tableau clinique de la lymphangite chronique est effacé. Caractérisé par un œdème des extrémités associé à des troubles de la circulation lymphatique et de la lymphostase.
Avec la lymphangite non vénérienne du pénis, un cordon indolore compacté apparaît le long de sa rainure coronale ou de son tronc. Elle dure de plusieurs heures à plusieurs jours, puis disparaît d'elle-même.
Diagnostique
La lymphangite superficielle n'entraîne généralement pas de difficultés diagnostiques. Cependant, dans certains cas, la maladie nécessite un diagnostic différentiel avec thrombophlébite veineuse superficielle et érysipèle. L'identification du foyer inflammatoire primaire aide à poser le bon diagnostic.
Le diagnostic de lymphangite profonde est un peu plus difficile. Dans ce cas, il est nécessaire de prendre en compte les données de l'anamnèse et des symptômes cliniques, les résultats des études de laboratoire et instrumentales. La conception de l'enquête comprend:
- test sanguin général - la leucocytose est détectée avec un décalage de la formule leucocytaire vers la gauche;
- examen bactériologique d'un écoulement purulent d'une plaie - vous permet d'identifier l'agent causal de la maladie, ainsi que de déterminer sa sensibilité aux antibiotiques;
- L'échographie Doppler des vaisseaux lymphatiques - est déterminée par le rétrécissement de la lumière, l'hétérogénéité de la structure, la présence d'un bord hyperéchogène autour du vaisseau affecté, les changements réactifs dans les ganglions lymphatiques régionaux;
- thermographie par ordinateur - permet d'évaluer la profondeur et la prévalence du processus pathologique, sa gravité.
En cas de complications de la lymphangite purulente, un test sanguin de stérilité est montré.
Traitement de la lymphangite
Dans la lymphangite aiguë, le traitement vise à éliminer le foyer infectieux primaire (ouverture des panaritiums, abcès, phlegmon suivi d'un drainage de la cavité purulente, traitement chirurgical de la plaie). On montre au patient le repos au lit. Le membre affecté est fixé dans une position élevée, ce qui améliore l'écoulement lymphatique. Dans l'alimentation, la teneur en sel de table est limitée (pas plus de 6 g par jour). Le massage, les procédures thermiques et le frottement actif des pommades sont inacceptables.
Le traitement médicamenteux pour la lymphangite aiguë comprend la nomination d'antibiotiques (lincosamides, aminosides, céphalosporines, pénicillines semi-synthétiques), antihistaminiques et anti-inflammatoires. Pour lutter contre l'intoxication, une thérapie par perfusion est effectuée. L'irradiation du sang aux ultraviolets (UFOK) et au laser (ILBI) a un bon effet thérapeutique.
Avec une lymphangite vénérienne spécifique causée par une maladie sexuellement transmissible, une antibiothérapie est effectuée.
Avec la lymphangite chronique lente, les patients se voient prescrire des compresses avec du diméthylsulfoxyde ou semi-alcoolisé, des pansements de pommade, une irradiation ultraviolette du membre affecté, une thérapie par la boue. Dans les cas où la maladie est persistante, la question de l'opportunité de la radiothérapie est envisagée.
La lymphangite non vénérienne ne nécessite pas de traitement.
Conséquences et complications potentielles
Avec la lymphangite purulente et la propagation de l'infection aux tissus mous environnants, leur fusion purulente peut se développer avec la formation d'abcès et de phlegmon. Une ouverture intempestive de formations purulentes peut entraîner une septicémie.
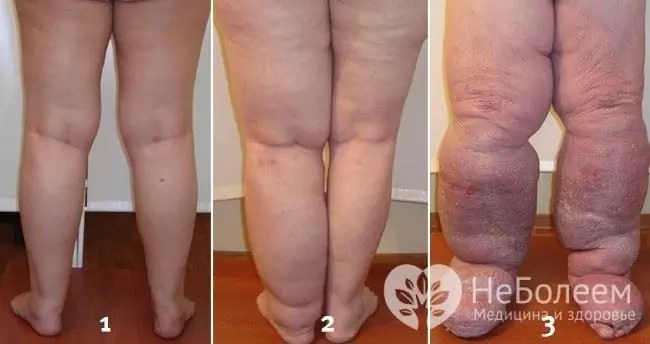
Dans le contexte d'une longue évolution de lymphangite chronique, il y a une oblitération progressive des vaisseaux lymphatiques affectés avec le développement d'une lymphostase, puis de l'éléphantiasis.
Prévoir
Dans la plupart des cas, avec un traitement opportun et adéquat, le pronostic est favorable.
La prévention
La prévention de la lymphangite repose sur les mesures suivantes:
- traitement chirurgical rapide des plaies profondes;
- antibiothérapie adéquate pour les maladies infectieuses et inflammatoires;
- assainissement des foyers d'infection purulente.
Vidéo YouTube liée à l'article:

Elena Minkina Médecin anesthésiste-réanimateur À propos de l'auteur
Formation: diplômé de l'Institut médical de l'État de Tachkent, spécialisé en médecine générale en 1991. A suivi des cours de recyclage à plusieurs reprises.
Expérience de travail: anesthésiste-réanimateur de la maternité de la ville, réanimateur du service d'hémodialyse.
Les informations sont généralisées et fournies à titre informatif uniquement. Au premier signe de maladie, consultez votre médecin. L'automédication est dangereuse pour la santé!






