- Auteur Rachel Wainwright [email protected].
- Public 2023-12-15 07:39.
- Dernière modifié 2025-11-02 20:14.
Infections intra-utérines
Le contenu de l'article:
- Causes et facteurs de risque
- Formes de la maladie
- Symptômes
- Diagnostique
- Traitement
- Complications et conséquences possibles
- Prévoir
- La prévention
Les infections intra-utérines sont des maladies infectieuses et inflammatoires du fœtus et des jeunes enfants qui surviennent pendant les périodes prénatale (prénatale) et (ou) intranatale (naissance) avec infection verticale de la mère.
Il est nécessaire de faire la distinction entre les concepts d '«infection intra-utérine» et d' «infection intra-utérine». L'infection implique la pénétration de l'agent pathogène dans le corps de l'enfant sans dévoiler le tableau clinique, tandis que l'infection intra-utérine est une mise en œuvre à part entière de l'infection intra-utérine sous la forme d'une manifestation clinique d'une maladie infectieuse.

Les infections intra-utérines compliquent dans la plupart des cas la santé de l'enfant
Selon les résultats de certaines études, une infection est détectée chez environ 50% des nourrissons à terme et 70% des prématurés. Selon des données plus «optimistes», un fœtus sur dix (enfant) est exposé à des agents pathogènes pendant la grossesse et l'accouchement.
Dans 80% des cas, l'IUI complique la santé de l'enfant avec diverses pathologies et malformations de gravité variable. D'après les résultats de l'autopsie, il est déterminé que dans un cas sur trois, l'infection périnatale était la principale cause de décès du nouveau-né, accompagnée ou compliquée l'évolution de la maladie sous-jacente.
Des études à long terme montrent que les enfants dans les premières années de la vie qui ont subi une infection intra-utérine ont des capacités immunitaires plus faibles et sont plus sensibles aux maladies infectieuses et somatiques.
Au début des années 70 du XXe siècle, l'Organisation mondiale de la santé a proposé le nom de «syndrome TORCH». Cette abréviation reflète les noms des infections intra-utérines les plus courantes: T - toxoplasmose (toxoplasmose), O - autres (mycoplasmes, syphilis, hépatite, streptocoques, candida, etc.) (Autre), R - rubéole (rubéole), C - cytomégalovirus (Cytomégalovirus), H - herpès (Herpès). Si le facteur étiologique n'est pas connu avec certitude, on parle de syndrome TORCH.
Causes et facteurs de risque
La principale source d'infection dans l'IUI, comme déjà noté, est la mère, à partir de laquelle l'agent pathogène pénètre dans le fœtus pendant la période ante et (ou) intrapartum (mécanisme de transmission verticale).
Les agents responsables de l'infection intra-utérine peuvent être des bactéries, des champignons, des protozoaires et des virus. Selon les statistiques, la première place dans la structure des infections intra-utérines est occupée par les maladies bactériennes (28%), suivies par la chlamydia et les infections associées (21%).
Agents infectieux qui sont les causes les plus courantes d'infection intra-utérine:
- les virus de la rubéole, l'herpès simplex, la varicelle, les hépatites B et C, la grippe, les adénovirus, les entérovirus, le cytomégalovirus;
- bactéries pathogènes (Escherichia, Klebsiella, Proteus et autres bactéries coliformes, streptocoques du groupe B, Haemophylus influenzae, streptocoques alpha-hémolytiques, anaérobies non sporulants);
- agents pathogènes intracellulaires (toxoplasme, mycoplasme, chlamydia);
- champignons du genre Candida.

Le virus de l'herpès simplex est dangereux pour le fœtus
Facteurs de risque d'infection intra-utérine:
- maladies chroniques de la sphère urogénitale chez la mère (lésion érosive du col de l'utérus, endocervicite, colpite, vulvovaginite, kyste ovarien, urétrite, cystite, pyélo- et glomérulonéphrite, etc.);
- maladies de nature infectieuse subies par la mère pendant la grossesse;
- longue période sèche.
Facteurs indiquant indirectement une possible infection intra-utérine:
- antécédents obstétricaux chargés (avortement spontané, infertilité, mortinaissance, naissance d'enfants avec de multiples malformations);
- polyhydramnios, présence d'inclusions et d'impuretés dans le liquide amniotique;
- fièvre, non accompagnée de signes d'inflammation dans aucun système organique, développée chez la mère pendant la grossesse ou l'accouchement;
- la naissance d'un bébé prématuré avant la date prévue de l'accouchement;
- retard du développement intra-utérin de l'enfant;
- Apgar marque de 0 à 4 points à la 1ère minute de vie de l'enfant avec la préservation d'indicateurs insatisfaisants ou une détérioration de l'évaluation à la 5ème minute de vie;
- fièvre d'un nouveau-né d'étiologie inconnue.
Formes de la maladie
Selon la durée de la grossesse à laquelle l'infection s'est produite, il existe:
- blastopathies - sont réalisées pendant les 14 premiers jours de la grossesse;
- embryopathies - apparaissent dans la période allant de 15 jours de grossesse à 8 semaines;
- fœtopathies - se développent après 9 semaines de grossesse (fœtopathies précoces - du 76e au 180e jour de grossesse, fœtopathies tardives - du 181e jour de la grossesse jusqu'au moment de l'accouchement).
Une infection intra-utérine qui se développe au cours des 2 premières semaines de grossesse entraîne le plus souvent la mort de l'embryon (grossesse manquée) ou la formation de malformations systémiques graves similaires à des anomalies génétiques du développement. L'interruption spontanée de grossesse survient généralement 2 à 3 semaines après l'infection.

Une infection intra-utérine à un stade précoce conduit le plus souvent à une grossesse gelée
Puisque dans la période embryonnaire tous les organes et systèmes sont posés, le développement de l'IUI à ces périodes conduira à la mort de l'embryon ou, comme dans le cas précédent, à la formation de malformations de gravité variable.
Les fétopathies ont un certain nombre de caractéristiques:
- les malformations congénitales ne sont réalisées que dans les organes dont la formation n'était pas terminée au moment de la naissance de l'enfant;
- les processus infectieux sont plus souvent généralisés (répandus);
- l'infection s'accompagne souvent du développement d'un syndrome thrombohémorragique;
- la maturation morphologique et fonctionnelle des organes est à la traîne.
L'Organisation mondiale de la santé (CIM-10) a proposé une classification extensive des infections intra-utérines, dont les principales formes sont:
- maladies virales congénitales;
- septicémie bactérienne du nouveau-né;
- autres maladies infectieuses et parasitaires congénitales;
- omphalite néonatale avec peu ou pas de saignement;
- d'autres maladies infectieuses spécifiques à la période périnatale.
Dans cette classification, des sections sont retirées séparément qui suggèrent la possibilité de poser un diagnostic d'IUI virale, bactérienne et parasitaire non spécifiée.
Symptômes
Souvent, les infections intra-utérines ne présentent pas de symptômes caractéristiques, par conséquent, des signes non spécifiques d'un processus infectieux-inflammatoire chez un nouveau-né peuvent être suspectés (leur similitude a été notée dans l'IUI provoquée par divers agents pathogènes):
- diminution ou manque d'appétit;
- perte de poids importante (perte de poids de plus de 10% du poids initial à la naissance);
- perte de poids répétée, mauvaise récupération du poids corporel (gain lent, gains légers);
- inflammation de la peau et de la graisse sous-cutanée (sclérotique);
- léthargie, somnolence, léthargie;
- coloration grisâtre-pâle de la peau, muqueuses anémiques, possibilité de coloration ictérique de la peau et des muqueuses, ictère de la sclérotique;
- syndrome œdémateux de gravité et de localisation variables;
- troubles respiratoires (essoufflement, épisodes d'arrêt respiratoire à court terme, implication des muscles auxiliaires dans l'acte de respirer);
- troubles dyspeptiques (régurgitation, y compris abondante, fontaine, selles instables, hypertrophie du foie et de la rate);
- symptômes d'atteinte du système cardiovasculaire (tachycardie, diminution de la pression artérielle, gonflement ou pâturage, coloration cyanotique de la peau et des muqueuses, marbrure de la peau, extrémités froides);
- symptômes neurologiques (hyper ou hypotension, dystonie, diminution des réflexes (y compris détérioration du réflexe de succion);
- modifications de la formule sanguine (leucocytose, VS accélérée, anémie, diminution du nombre de plaquettes).
Les signes d'infection intra-utérine se manifestent souvent au cours des 3 premiers jours de la vie d'un nouveau-né.

Une infection intra-utérine chez un nouveau-né peut être signalée par des violations de l'activité cardiovasculaire
Diagnostique
Lors du diagnostic de l'IUI, les données d'anamnèse, les méthodes de recherche en laboratoire et instrumentales sont prises en compte:
- numération globulaire complète (leucocytose avec déplacement neutrophile vers la gauche, ESR accélérée);
- test sanguin biochimique (pour les marqueurs de la réaction de phase aiguë - protéine C-réactive, haptoglobine, céruloplasmine, plasminogène, alpha-1-antitrypsine, antithrombine III, fraction du complément C3, etc.);
- techniques microbiologiques classiques (virologiques, bactériologiques);
- réaction en chaîne par polymérase (PCR);
- méthode d'immunofluorescence directe utilisant des anticorps monoclonaux;
- dosage immunoenzymatique (ELISA) avec détermination quantitative d'anticorps spécifiques des classes IgM, IgG;
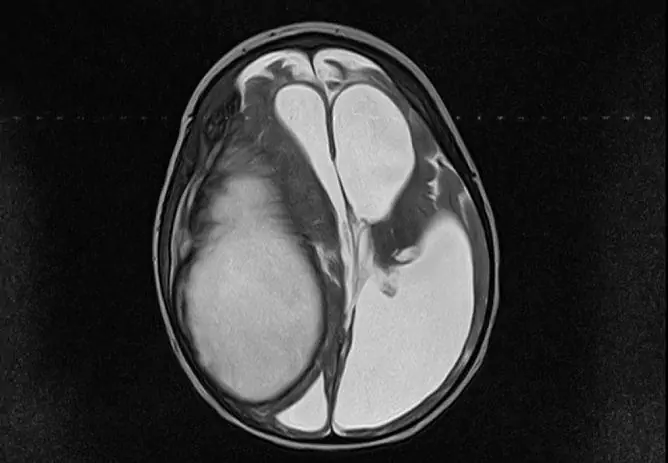
- Échographie des organes abdominaux, du cœur, du cerveau.

Un test sanguin général et biochimique vous permet de suspecter la présence d'une infection intra-utérine
Traitement
Le traitement de l'infection intra-utérine est complexe et comprend des composants étiotropiques et symptomatiques:
- des médicaments antiviraux, antiparasitaires, antifongiques ou antimicrobiens;
- immunomodulateurs;
- agents détoxifiants;
- médicaments antipyrétiques.
Complications et conséquences possibles
Résultats de la grossesse avec IUI:
- mort fœtale intra-utérine;
- mortinaissance;
- la naissance d'un enfant vivant viable ou vivant non viable (avec des malformations incompatibles avec la vie) un enfant présentant des signes d'infection intra-utérine.
Complications de l'infection intra-utérine:
- malformations des organes internes;
- immunodéficience secondaire;
- le retard de l'enfant par rapport à ses pairs dans le développement physique et mental.
Prévoir
Avec un diagnostic rapide et un traitement complexe de l'infection intra-utérine survenue à une date ultérieure, le pronostic est généralement favorable (le pronostic s'améliore avec l'âge gestationnel auquel l'infection se produit), bien qu'il soit purement individuel.
La probabilité d'une issue favorable de la maladie dépend de nombreuses caractéristiques: la virulence de l'agent pathogène, son type, le mode d'infection, la présence d'une pathologie concomitante et de facteurs aggravants de la part de la mère, l'état fonctionnel du corps de la femme enceinte, etc.
Lorsque l'IUI survient à un stade précoce, le pronostic est généralement mauvais.
La prévention
La prévention du développement d'IUI est la suivante:
- prévention des maladies infectieuses de la mère (réhabilitation des foyers d'inflammation chronique, vaccination en temps opportun, dépistage des femmes enceintes pour la présence d'infections TORCH);
- thérapie antibactérienne ou antivirale pour les femmes enceintes avec développement d'une inflammation infectieuse chronique aiguë ou exacerbée;
- examen des nouveau-nés de mères de groupes à haut risque;
- vaccination précoce des nouveau-nés.
Vidéo YouTube liée à l'article:

Olesya Smolnyakova Thérapie, pharmacologie clinique et pharmacothérapie À propos de l'auteur
Formation: supérieur, 2004 (GOU VPO "Koursk State Medical University"), spécialité "Médecine générale", diplôme "Docteur". 2008-2012 - Etudiant de troisième cycle du Département de Pharmacologie Clinique, KSMU, Candidat en Sciences Médicales (2013, spécialité "Pharmacologie, Pharmacologie Clinique"). 2014-2015 - recyclage professionnel, spécialité "Management dans l'éducation", FSBEI HPE "KSU".
Les informations sont généralisées et fournies à titre informatif uniquement. Au premier signe de maladie, consultez votre médecin. L'automédication est dangereuse pour la santé!